Холестерол норма: Холестерол – липопротеины низкой плотности (ЛПНП)
Холестерол – липопротеины низкой плотности (ЛПНП)
Липопротеины низкой плотности – основные переносчики холестерола (холестерина) в организме. Холестерол, входящий в их состав, считается «вредным», так как при его избытке повышается риск появления в артериях бляшек, которые могут приводить к их закупорке и вызывать инфаркт или инсульт.
Синонимы русские
ЛПНП, липопротеины низкой плотности, ЛНП, ХС ЛПНП, холестерин липопротеинов низкой плотности, холестерол бета-липопротеидов, бета-липопротеины, бета-ЛП.
Синонимы английские
LDL, LDL-C, low-density lipoprotein cholesterol, Low density lipoprotein.
Метод исследования
Колориметрический фотометрический метод.
Единицы измерения
Ммоль/л (миллимоль на литр).
Какой биоматериал можно использовать для исследования?
Венозную кровь.
Как правильно подготовиться к исследованию?
- Не принимать пищу в течение 12 часов до исследования.

- Исключить физическое и эмоциональное перенапряжение и не курить в течение 30 минут перед исследованием.
Общая информация об исследовании
Холестерол (ХС, холестерин) – жироподобное вещество, жизненно необходимое организму. Правильное научное именование этого вещества — «холестерол» (окончание -ол указывает на принадлежность к спиртам), однако в массовой литературе получило распространение именование «холестерин», которым мы будем пользоваться в дальнейшем в этой статье. Холестерин участвует в образовании клеточных мембран всех органов и тканей тела. На основе холестерина создаются гормоны, которые необходимы для развития организма и реализации функции воспроизведения. Из холестерина образуются желчные кислоты, с помощью которых в кишечнике всасываются жиры.
Холестерин нерастворим в воде, поэтому для перемещения по организму он «упаковывается» в белковую оболочку, состоящую из аполипопротеинов. Получившийся комплекс (холестерол + аполипопротеин) называется липопротеином. В крови циркулирует несколько типов липопротеинов, различающихся пропорциями входящих в их состав компонентов:
В крови циркулирует несколько типов липопротеинов, различающихся пропорциями входящих в их состав компонентов:
- липопротеины очень низкой плотности (ЛПОНП),
- липопротеины низкой плотности (ЛПНП),
- липопротеины высокой плотности (ЛПВП).
Холестерин ЛПНП считается «плохим», так как при его избытке в стенках сосудов возникают бляшки, которые могут ограничивать движение крови по сосуду, что грозит атеросклерозом и значительно повышает риск заболеваний сердца (ишемической болезни, инфаркта) и инсульта.
В печени производится достаточное для нужд организма количество холестерина, однако его часть поступает с пищей, в основном с жирным мясом и жирными молочными продуктами. Если у человека есть наследственная предрасположенность к повышению холестерина или он употребляет слишком много животных жиров, то уровень ЛПНП в крови может повыситься до опасных значений.
Для чего используется исследование?
- Чтобы оценить вероятность атеросклероза и проблем с сердцем (это наиболее важный показатель риска развития ишемической болезни).

- Для контроля за эффективностью диеты со сниженным количеством животных жиров.
- Для наблюдения за уровнем липидов после применения препаратов, снижающих холестерин.
Когда назначается исследование?
Анализ на ЛПНП обычно входит в состав липидограммы, которая также включает в себя определение общего холестерола, ХС ЛПОНП, ХС ЛПВП, триглицеридов и коэффициента атерогенности. Липидограмму могут назначать при плановых профилактических осмотрах или при увеличении концентрации общего холестерола, чтобы выяснить, за счет какой именно фракции он повышен.
Вообще, липидограмму рекомендуется делать всем людям старше 20 лет не реже одного раза в 5 лет, но в некоторых случаях даже чаще (несколько раз в год). Во-первых, если пациенту предписана диета с ограничением приема животных жиров и/или он принимает лекарства, снижающие уровень холестерина, – тогда проверяют, достигает ли он целевого уровня значений ЛПНП и общего холестерола и, соответственно, снижается ли у него риск сердечно-сосудистых заболеваний.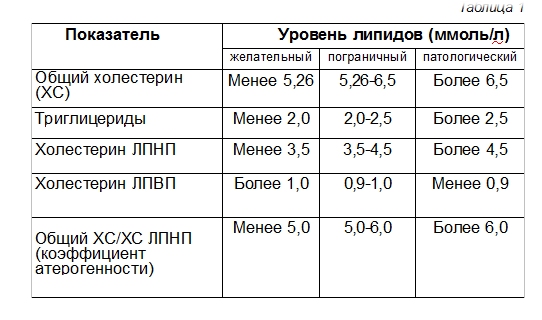
- курение,
- определенный возраст (мужчины старше 45 лет, женщины старше 55),
- повышенное артериальное давление (от 140/90 мм рт. ст.),
- повышенный холестерин или сердечно-сосудистые заболевания у членов семьи (инфаркт или инсульт у ближайшего родственника мужского пола моложе 55 лет или женского моложе 65),
- ишемическая болезнь сердца, перенесенный инфаркт сердечной мышцы или инсульт,
- сахарный диабет,
- избыточная масса тела,
- злоупотребление алкоголем,
- прием большого количества пищи, содержащей животные жиры,
- низкая физическая активность.
Если у ребенка в семье были случаи повышенного холестерина или заболеваний сердца в молодом возрасте, то впервые липидограмму ему рекомендуется сдавать в возрасте от 2 до 10 лет.
Что означают результаты?
Референсные значения:
Понятие «норма» не вполне применимо по отношению к уровню ХС ЛПНП.
Повышение уровня холестерина ЛПНП может быть результатом наследственной предрасположенности (семейной гиперхолестеролемии) или избыточного приема с пищей животных жиров. У большинства людей с повышенным холестерином в той или иной мере задействованы оба фактора.
Согласно клиническим рекомендациям1, уровень
«Диагностика и коррекция нарушений липидного обмена с целью профилактики и лечения атеросклероза. Российские рекомендации, VII пересмотр. 2020».
«2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk».
Возможные причины повышения уровня холестерина ЛПНП:
- холестаз – застой желчи, который может быть вызван заболеванием печени (гепатитом, циррозом) или камнями в желчном пузыре,
- хроническое воспаление почек, приводящее к нефротическому синдрому,
- хроническая почечная недостаточность,
- снижение функции щитовидной железы (гипотиреоз),
- плохо вылеченный сахарный диабет,
- алкоголизм,
- ожирение,
- рак простаты или поджелудочной железы.

Пониженный уровень ХС ЛПНП не используется в диагностике из-за низкой специфичности. Тем не менее его причинами могут быть:
- наследственная гипохолестеролемия,
- тяжелое заболевание печени,
- онкологические заболевания костного мозга,
- повышение функции щитовидной железы (гипертиреоз),
- воспалительные заболевания суставов,
- B12— или фолиеводефицитная анемия,
- распространенные ожоги,
- острые заболевания, острые инфекции,
- хроническая обструктивная болезнь легких.
Что может влиять на результат?
Концентрация холестерина время от времени может изменяться, это нормально. Единичное измерение не всегда отражает обычный уровень, поэтому иногда может потребоваться пересдать анализ через 1-3 месяца.
Повышают уровень холестерина липопротеинов очень низкой плотности ( ХС ЛПОНП):
- беременность (липидограмму следует делать по меньшей мере через 6 недель после рождения ребенка),
- длительное голодание,
- сдача крови стоя,
- анаболические стероиды, андрогены, кортикостероиды,
- курение,
- прием пищи, содержащей животные жиры.

Снижают уровень ХС ЛПОНП:
- нахождение в положении лежа,
- аллопуринол, клофибрат, колхицин, противогрибковые препараты, статины, холестирамин, эритромицин, эстрогены,
- интенсивная физическая нагрузка,
- диета с низким содержанием холестерина и насыщенных жирных кислот и, напротив, высоким содержанием полиненасыщенных жирных кислот.
Высокий уровень холестерина
Образовательная программа для пациентов
Основные сведения:
У миллионов людей во всем мире уровень холестерина в крови повышен. Это состояние описывается медицинским термином гиперлипидемия. Повышенный уровень холестерина увеличивает риск инфаркта миокарда и инсульта. Этот курс объясняет, что такое холестерин, как его повышенный уровень приводит к заболеванию сердца, и что можно сделать (с применением лекарственных средств и без них) для снижения уровня холестерина.
1. Что такое липиды и холестерин?
Холестерин, жирные кислоты и триглицериды являются разновидностями жиров (липидов). Это занятие объясняет, что такое липиды и показывает, почему они важны для жизни.
Описание
Существуют три типа липидов: холестерин, жирные кислоты и триглицериды. Жирные кислоты бывают двух типов: насыщенные и ненасыщенные. Ненасыщенные жирные кислоты могут быть мононенасыщенными или полиненасыщенными.
Холестерин
Холестерин в норме присутствует во всех тканях организма. Тело человека состоит из миллионов клеток. В состав их стенок входят липиды, к числу которых относится холестерин. Без холестерина наши клетки не смогли бы правильно работать. Холестерин также является одним из основных элементов структуры солей желчных кислот (помогающих переваривать жиры), витамина D и гормонов. Холестерин попадает в организм из двух источников. Примерно 70% синтезируется самим организмом, в основном, в печени. Еще 30% поступает с пищей. Все мы потребляем пищу, содержащую холестерин.
Еще 30% поступает с пищей. Все мы потребляем пищу, содержащую холестерин.
Жирные кислоты
Другие важные типы липидов — жирные кислоты и триглицериды. Как и холестерин, они являются незаменимыми компонентами клеточных стенок.
Жирные кислоты образуются в организме, однако некоторые из них должны поступать с пищей. Жирные кислоты бывают двух видов: насыщенные и ненасыщенные. Ненасыщенные жирные кислоты могут быть мононенасыщенными или полиненасыщенными.
Липопротеины
Липиды нужны всем тканям организма, поэтому они транспортируются кровью при помощи химических веществ, называемых липопротеинами. Эти липопротеины могут связываться с различными структурами клеток организма и при необходимости освобождать липиды. Две основные категории липопротеинов, переносящих холестерин в организме, называются липопротеинами Высокой плотности (ЛПВП) и липопротеинами низкой плотности (ЛПНП). Они описаны более подробно в следующем разделе
2. В чем различие холестерина ЛПВП и ЛПНП?
В чем различие холестерина ЛПВП и ЛПНП?
ЛПВП и ЛПНП — основные липопротеины, используемые для транспорта холестерина в организме. Холестерин ЛПВП часто называют «хорошим», а холестерин ЛПНП — «плохим». В этом разделе рассказано, почему.
Описание
Липопротеины — такие, как липопротеины высокой плотности (ЛПВП), и низкой плотности (ЛПНП) — являются основными переносчиками холестерина. Они связываются с холестерином, переносят его в другую часть организма, а затем при необходимости освобождают.
ЛПНП
ЛПНП переносят 60 — 70% холестерина крови. Одна из неприятных особенностей ЛПНП состоит в их тенденции «прилипать» к стенкам кровеносных сосудов. Поэтому ЛПНП – это основной класс липопротеинов, обнаруживаемых при атеросклерозе (заболевании, сопровождающемся образованием отложений на стенках артерий), а высокие уровни холестерина ЛПНП являются важным фактором риска сердечно-сосудистых заболеваний.
Это будет описано более подробно в следующем разделе. В связи с этим холестерин ЛПНП часто называют «плохим».
В связи с этим холестерин ЛПНП часто называют «плохим».
ЛПВП
ЛПВП — самый малочисленный класс липопротеинов, который переносит 20 — 30% холестерина крови. ЛПВП связывают избыток холестерина и возвращают его в печень для переработки и/или удаления из организма. Таким образом, в отличие от ЛПНП, ЛПВП удаляют холестерин из циркулирующей крови. Считается, что высокий уровень ЛПВП снижает риск сердечно-сосудистых заболеваний, поэтому холестерин ЛПВП часто называют «хорошим».
Отношение
Отношение ЛПНП к ЛПВП часто используется для оценки риска сердечно-сосудистых заболеваний у пациента. Высокие значения отражают преобладание холестерина ЛПНП (плохого) и указывают на высокий риск. Низкие значения отражают преобладание холестерина ЛПВП (хорошего) и указывают на низкий риск.
3. Что такое дислипидемия?
Дислипидемия — это состояние, при котором изменены уровни липидов в крови, например, повышен уровень холестерина.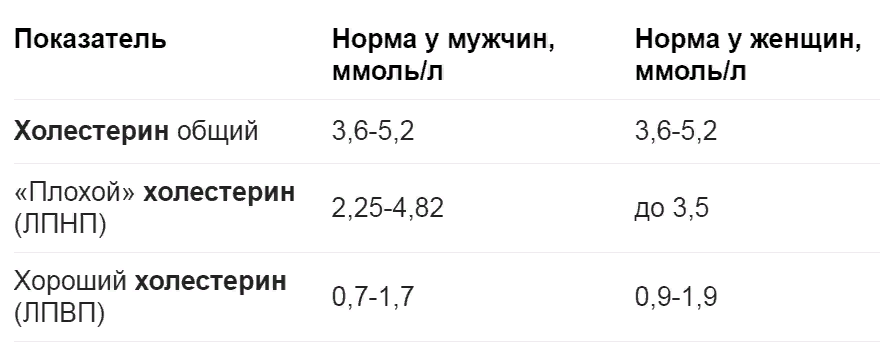 Этот раздел объясняет, что такое дислипидемия, и указывает на две ее причины.
Этот раздел объясняет, что такое дислипидемия, и указывает на две ее причины.
Описание
Кроме холестерина, имеются другие важные классы липидов, в том числе жирные кислоты и триглицериды. Набор липидов и их уровни у каждого пациента обычно называются его липидным профилем. Организм регулирует уровни этих липидов, которые зависят друг от друга. У большинства людей уровни этих липидов находятся в нормальных пределах. Однако у некоторых людей количества отдельных типов липидов могут выходить за нормальные границы. Такое состояние называется дислипидемией. Так чем же может быть вызвана дислипидемия? Дислипидемия может быть либо первичной, либо вторичной. Причиной первичной дислипидемии являются генетические, или наследственные нарушения, и эти состояния довольно редки. Вторичные дислипидемии наблюдаются гораздо чаще. Они вызваны другим заболеванием, некоторыми лекарственными средствами, гормонами или факторами стиля жизни (например, жирной пищей, ожирением и недостаточной физической активностью). Несомненно, гораздо легче лечить вторичную дислипидемию.
Несомненно, гораздо легче лечить вторичную дислипидемию.
4. Повышенный холестерол — причина заболевания
Повышение уровня холестерина может привести к образованию бляшек на стенках артерий — атеросклерозу. В результате этого движение крови по сосудам может быть нарушено, а в некоторых случаях может произойти разрыв пораженного сосуда. В зависимости от того, в каком органе это произойдет, такой процесс может стать причиной тяжелого осложнения, например, инсульта или инфаркта. В этом уроке объясняется, как это происходит.
Описание
Атеросклероз — это процесс образования жировых или волокнистых отложений в виде бляшек на стенках кровеносных сосудов. При этом просвет кровеносного сосуда со временем сужается, а его стенка уплотняется.
Так какова же роль повышенного уровня холестерина в образовании этих бляшек?
Бляшка
Образование бляшки начинается с повреждения внутренней оболочки кровеносного сосуда. Такое повреждение может возникнуть в результате курения, повышения кровяного давления или слишком высокого уровня глюкозы крови (например, при диабете). Эти повреждения позволяют ЛПНП проникать в стенки сосудов. Иммунные клетки также проходят в стенку сосуда и, поглощая ЛПНП, превращаются в пенистые клетки. Скопления
Такое повреждение может возникнуть в результате курения, повышения кровяного давления или слишком высокого уровня глюкозы крови (например, при диабете). Эти повреждения позволяют ЛПНП проникать в стенки сосудов. Иммунные клетки также проходят в стенку сосуда и, поглощая ЛПНП, превращаются в пенистые клетки. Скопления
пенистых клеток под микроскопом похожи на жировые полоски. Пенистые клетки вырабатывают химические вещества, которые образуют волокнистый слой на поверхности жировой полоски, в результате чего образуется атероматозная бляшка. К каким нарушениям приводят эти бляшки? Существуют три основных события, вызванных наличием атеросклеротических бляшек.
Ишемия
Растущая бляшка может сузить просвет кровеносного сосуда, ограничивая кровоток тканей и их снабжение кислородом. Это состояние называется ишемией.
Эмболия
Мелкие части бляшки могут отрываться и циркулировать в крови, закупоривая другие сосуды. Это называется эмболией. Разрыв бляшки может также привести к освобождению накопленного холестерина в кровоток. Содержимое бляшки может также спровоцировать образование тромба в месте разрыва.
Разрыв бляшки может также привести к освобождению накопленного холестерина в кровоток. Содержимое бляшки может также спровоцировать образование тромба в месте разрыва.
Аневризма
Формирование бляшек на стенках кровеносных сосудов может ослаблять их стенки, в результате чего образуются шарообразные расширения, называемые аневризмами. По мере роста аневризмы стенки сосуда истончаются и ослабляются; повышается вероятность их разрыва и опасного для жизни кровоизлияния. Эти три процесса могут иметь серьезные последствия в зависимости от того, в какой части организма они происходят. Переместите курсор на три показанные области организма.
5. Что означает Ваш липидный профиль
Врач может назначить Вам исследование липидного профиля, если заподозрит у Вас дислипидемию. При этом в анализе крови будут определены уровни основных липидов и липопротеинов. До взятия крови на этот анализ вы не должны принимать пищу в течение 12 часов, так как уровни многих из этих липидов повышаются после еды.
Описание
При исследовании липидного профиля определяют содержание триглицеридов, общего холестерина, ЛПВП (иногда пишут «холестерин ЛПВП») и ЛПНП (иногда пишут «холестерин ЛПНП»). В сообщении о результатах исследования часто указывают отношение ЛПНП/ЛПВП. В США единицей измерения уровня липидов служат миллиграммы на децилитр (мг/дл), а в Европе и России — миллимоли на литр (ммоль/л). Рекомендуемые уровни различны в разных странах и часто изменяются. В России используются Европейские рекомендации по профилактике ССЗ. Согласно этим рекомендациям оптимальные значения липидов составляют: общий холестерин <5 ммоль/л (<200 мг/дл), холестерин ЛПНП <3,0 ммоль/л (<115 мг/дл), холестерин ЛПВП > 1,0 ммоль/л у мужчин (>40мг/дл) и > 1,2 ммоль/л у женщин (>46 мг/дл), триглицериды < 1,7 ммоль/л (< 155 мг/дл).
У больных ИБС и/или при атеросклерозе периферических артерий, сонных артерий,а также при наличии сахарного диабета, рекомендуемый уровень общего холестерина < 4,5 ммоль/л, а «плохого» холестерина <2,6 ммоль/л.
Ролловер-текст:
Триглицериды (ТГ): Триглицериды не так тесно связаны с заболеванием, как холестерин. Однако нормальные уровни не должны превышать 1,7 ммоль/л (150 мг/дл), и врач может назначить медикаментозное лечение, если обнаружит у Вас более 200 мг/дл (2,3 ммоль/л).
Общий холестерин: В идеальном случае уровень общего холестерина должен быть ниже 5,2 ммоль/л (200 мг/дл).
Холестерин ЛПВП: Уровень «хорошего холестерина» в идеальном случае должен быть выше 1,1 ммоль/л (45 мг/дл) у мужчин и 1,4 ммоль/л (55 мг/дл) у женщин до менопаузы. Уровни выше 60 мг/дл (1,55 ммоль/л) особенно благоприятны и снижают риск сердечно-сосудистых заболеваний.
Холестерин ЛПНП: Уровень этого «плохого холестерина» в идеальном случае должен быть ниже 2,6 ммоль/л (100 мг/дл).
Отношение холестерина ЛПНП к холестерину ЛПВП: Отношение ниже 3,5 считается нормальным. Отношение 5,0 или выше должно настораживать. Такое отношение часто считается показателем высокого риска сердечно-сосудистых заболеваний.
Такое отношение часто считается показателем высокого риска сердечно-сосудистых заболеваний.
6. Каков Bаш риск инфаркта?
Высокий уровень холестерина — только один из многих факторов риска, связанных с атеросклерозом и сердечно-сосудистыми событиями, например, с инфарктом миокарда. В этом разделе описаны эти факторы риска.
Описание
Фактор риска — это признак (например, ожирение или курение), повышающий вероятность развития заболевания. Факторы риска, указывающие на возможность развития заболевания сердца, подразделяются на управляемые и неуправляемые. Неуправляемыми называются факторы, на которые человек не может воздействовать, например, возраст (риск сердечно-сосудистых заболеваний с возрастом повышается), наследственность, пол и этнические факторы. К управляемым факторам риска относятся те, которые можно изменить. Среди них — курение, ожирение, диета, недостаток физической активности, дислипидемия, высокое
артериальное давление и диабет. Ответьте на следующие вопросы и нажмите «ввести», чтобы увидеть численную оценку Ваших факторов риска. Если Bы не уверены в ответе, оставьте его пустым. Нажмите «продолжить», когда закончите работу в этом разделе. Риск коронарных заболеваний сердца значительно возрастает при наличии нескольких факторов риска, поскольку влияние отдельных факторов умножается, а не суммируется. Эта диаграмма показывает, как сочетаются относительные риски. Например, если человек курит, его относительный риск равен 1,6, т.е. вероятность развития сердечно-сосудистого заболевания, которое может привести к инфаркту, в 1,6 раз выше, чем у некурящего. Если у того же человека еще и высокое артериальное давление, относительный риск возрастает до 4,5. Если у того же человека повышен уровень холестерина, относительный риск резко повышается до 16. Поэтому чем больше факторов риска Вы устраните, тем меньше Ваш риск сердечно- сосудистого заболевания.
Ответьте на следующие вопросы и нажмите «ввести», чтобы увидеть численную оценку Ваших факторов риска. Если Bы не уверены в ответе, оставьте его пустым. Нажмите «продолжить», когда закончите работу в этом разделе. Риск коронарных заболеваний сердца значительно возрастает при наличии нескольких факторов риска, поскольку влияние отдельных факторов умножается, а не суммируется. Эта диаграмма показывает, как сочетаются относительные риски. Например, если человек курит, его относительный риск равен 1,6, т.е. вероятность развития сердечно-сосудистого заболевания, которое может привести к инфаркту, в 1,6 раз выше, чем у некурящего. Если у того же человека еще и высокое артериальное давление, относительный риск возрастает до 4,5. Если у того же человека повышен уровень холестерина, относительный риск резко повышается до 16. Поэтому чем больше факторов риска Вы устраните, тем меньше Ваш риск сердечно- сосудистого заболевания.
7. Как можно понизить уровень холестерина?
Добиться снижения уровня холестерина можно многими способами. Большинство из них связаны со сменой образа жизни, например, изменением диеты и увеличением физической активности. Такие изменения описаны в этом разделе.
Большинство из них связаны со сменой образа жизни, например, изменением диеты и увеличением физической активности. Такие изменения описаны в этом разделе.
Описание
Здесь показан список пищевых продуктов и блюд. Отметьте те из них, которые Вы регулярно едите или пьете. Нажмите «продолжить», когда закончите работу в этом разделе. Здесь показана схема, описывающая различные типы липидов.
Ролловер-текст:
Жиры/Липиды: Употребляйте меньше жирной пищи. Жир должен составлять менее 30% потребляемых Вами калорий. (Для человека, потребляющего в день 2000 калорий, это означает суточное потребление не более 65 граммов жира).
Холестерин: Холестерин присутствует только в пище животного происхождения, т.е. в мясе, молочных продуктах, но не во фруктах, овощах или орехах. Ограничивайте потребление холестерина до величины не более 300 миллиграммов (мг) в день.
Жирные кислоты/триглицериды (ТГ): В отличие от холестерина, они
присутствуют в пище животного и растительного происхождения. Насыщенные жиры: Это самые плохие жиры. Насыщенные жиры имеют плотную консистенцию при комнатной температуре. Они содержатся в жирах животного происхождения и некоторых маслах тропических растений (в том числе, в пальмовом и кокосовом). Эти жиры повышают уровень холестерина ЛПНП. Насыщенные жиры должны составлять менее 10% потребляемых Вами калорий.
Насыщенные жиры: Это самые плохие жиры. Насыщенные жиры имеют плотную консистенцию при комнатной температуре. Они содержатся в жирах животного происхождения и некоторых маслах тропических растений (в том числе, в пальмовом и кокосовом). Эти жиры повышают уровень холестерина ЛПНП. Насыщенные жиры должны составлять менее 10% потребляемых Вами калорий.
Ненасыщенные жиры: Ненасыщенные жиры лучше, чем насыщенные.
Ненасыщенные жиры содержатся в растениях. При комнатной температуре они имеют жидкую консистенцию.
Полиненасыщенные жиры: Подсолнечное, кукурузное и соевое масла содержат полиненасыщенные жиры.
Мононенасыщенные жиры: Это самые хорошие жиры. Примеры: рапсовое и рисовое масла. Этот тип жиров помогает повысить уровень холестерина ЛПВП.
8. Какие лекарства можно применять?
В настоящее время существуют 5 основных классов лекарственных средств, которые могут снизить уровень липидов. Чаще всего применяются статины. Кроме того, имеются смолы (также известные как секвестранты желчных кислот), ингибиторы всасывания холестерина, фибраты и никотиновая кислота. В этом разделе описаны эти препараты.
Чаще всего применяются статины. Кроме того, имеются смолы (также известные как секвестранты желчных кислот), ингибиторы всасывания холестерина, фибраты и никотиновая кислота. В этом разделе описаны эти препараты.
Описание
Статины
Статины — самые распространенные препараты для снижения уровня липидов. Холестерин образуется во всех клетках организма, однако наибольшее его количество образуется в печени. Поэтому снижение продукции холестерина печенью стало главной целью лекарственной терапии. Чтобы понять механизм действия статинов, нужно знать пути синтеза холестерина. Холестерин образуется в результате многоступенчатого процесса, а статины угнетают один из его этапов. Основной фермент, управляющий этим процессом — ГМГ КоА-редуктаза. Статины влияют на активность этого фермента и блокируют путь синтеза холестерина в организме. Поэтому организм вырабатывает меньше холестерина, а его уровень в крови пациента снижается. В настоящее время имеются несколько статинов. Посоветуйтесь с врачом о различных статинах и их полезных эффектах. Существуют также другие лекарственные средства, снижающие уровни холестерина и триглицеридов. Их можно использовать отдельно или в комбинации со статинами.
Посоветуйтесь с врачом о различных статинах и их полезных эффектах. Существуют также другие лекарственные средства, снижающие уровни холестерина и триглицеридов. Их можно использовать отдельно или в комбинации со статинами.
Смолы
Смолы связывают соли желчных кислот, после чего они выходят из организма с калом. Печень реагирует на потерю солей желчных кислот использованием большего количества холестерина для синтеза новых солей желчных кислот, и, таким образом, снижает уровень холестерина в организме.
Ингибиторы всасывания холестерина
Аналогичным образом, ингибиторы всасывания холестерина ограничивают его всасывание в кишечнике и, тем самым, снижают содержание липидов.
Фибраты
Фибраты — другой пример нестатиновых средств лечения дислипидемии. Эти препараты несколько снижают уровень ЛПНП, но, в основном, используются для коррекции высокого уровня триглицеридов и низкого уровня ЛПВП.
Никотиновая кислота
Наконец, никотиновая кислота, которая принадлежит к группе витаминов РР, снижает уровни холестерина ЛПНП и триглицеридов, повышая уровень холестерина ЛПВП.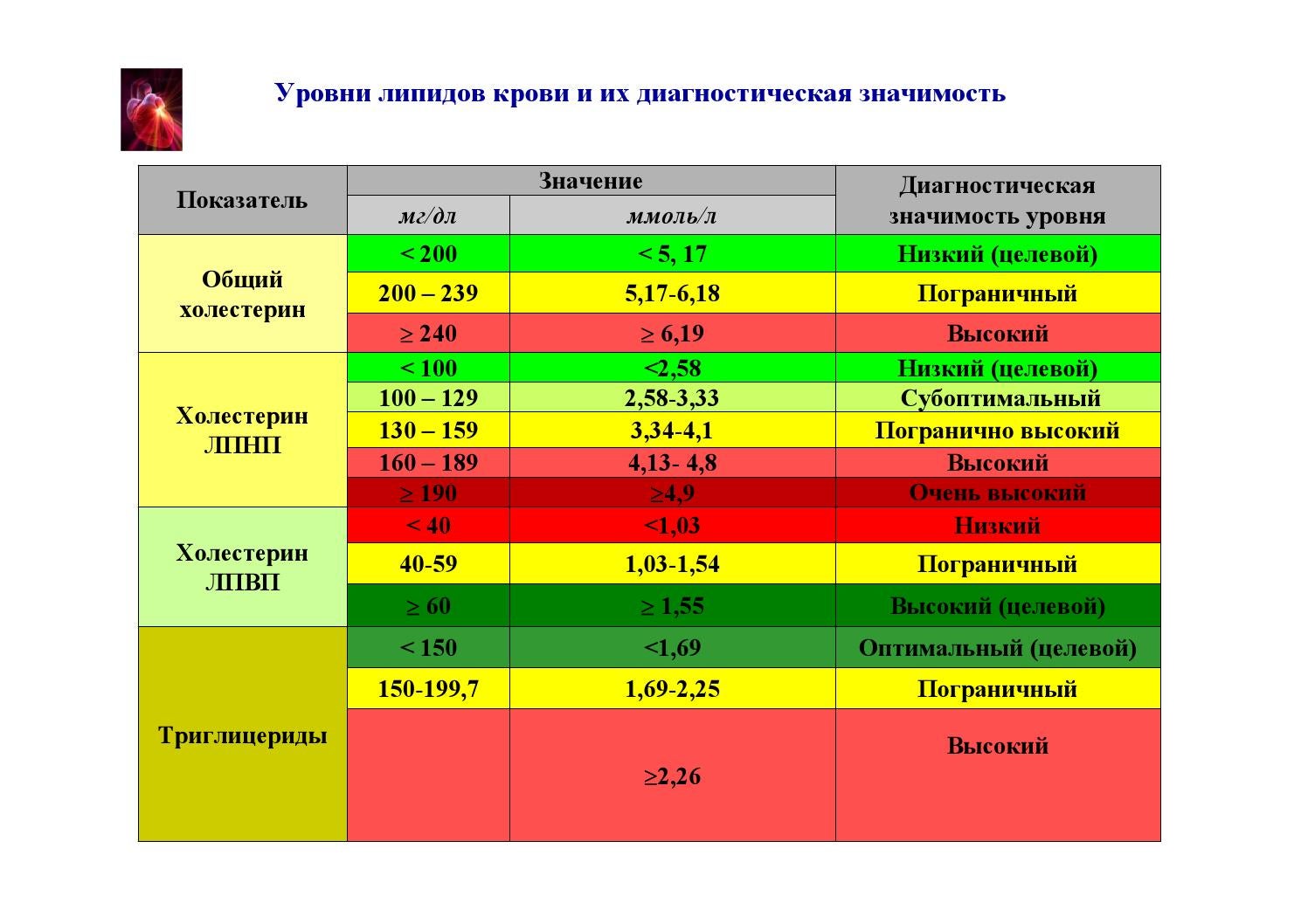 Это эффективное средство повышения уровня холестерина ЛПВП.
Это эффективное средство повышения уровня холестерина ЛПВП.
Спасибо!
Мы надеемся, что этот курс был Вам интересен. Если Вы полагаете, что Вы или кто-то из Ваших близких страдаете этим заболеванием — посоветуйтесь с врачом.
Холестерин лпнп — норма содержания в крови. Как сдавать анализ на холестерин
Такое вещество, как холестерин, защищает внутриклеточные структуры от воздействия свободных радикалов. Разрушающее воздействие последних может привести к болезням. Когда у человека нормальный уровень холестерина, никаких патологий не возникает. Как определяют его повышение или понижение?
Холестерин является представителем группы стероидов. Кровь содержит его в составе соединений с белками, которые выполняют транспортную функцию. Такое сочетание и называется липопротеинами или липопротеидами. Небольшая часть этого вещества все же является свободным. Такой холестерин считается общим — он не играет определяющую роль при развитии ишемии сердца и других патологий, связанных с сердечно-сосудистой системой. Среди более важных форм холестерина выделяют:
Среди более важных форм холестерина выделяют:
Около 70% всего количества холестерина, который содержит плазма крови, относится к ЛПНП. Характеризуется он тем, что способен более долго, по сравнению с ЛПВП, задерживаться на стенках сосудов. По этой причине повышение содержания такого холестерола ведет к чрезмерному накоплению в виде атеросклеротических бляшек и различным заболеваниям, касающимся сердечно-сосудистой системы.
Анализ крови на холестерин и липидный спектр
Если направление от врача включает такое слово, как липидограмма, значит вам назначили:
• анализ крови на общий холестерин;
• исследование липопротеидов низкой плотности;
• исследование липопротеидов высокой плотности;
• анализ на триглицериды.
На основе расшифровки проведенного исследования врач располагает важными показателями, которые помогут ему оценить состояние пациента, а также определить характер протекания или риск развития болезней печени, почек, сердца или аутоиммунных патологий. Анализ крови только на холестерол не несет столько сведений, как липидограмма, поэтому используется только при определении эффективности лечения.
Анализ крови только на холестерол не несет столько сведений, как липидограмма, поэтому используется только при определении эффективности лечения.
ВАЖНО:
Вредный ХОЛЕСТЕРИН в 89% случаев становиться первой причиной инфарктов и инсультов!
Как правильно сдать анализ на холестерин
Для достоверности результата анализ требует правильной подготовки, которая показана детям и взрослым. Рекомендуемое время для забора крови из вены — утро. Сам анализ сдается натощак, а накануне лучше исключить физические нагрузки и жирную пищу. Сделать его можно в биохимической лаборатории. Врачи рекомендуют 1 раз за 5 лет обращаться за таким анализом, а после 40 лет лучше проводить каждый год.
Норма холестерина в крови
Липидограмма отражает несколько показателей:
• уровень общего холестерола — ОХС;
• содержание холестерина ЛПВП — ХС ЛПВП;
• количество холестерина ЛПНП — ХС ЛПНП;
• уровень триглицеридов — ТГ;
• индекс атерогенности — КА или ИА.
Измеряется уровень холестерина ЛПНП и ЛПВП и триглицеридов в мМоль/л. Число общего должно находиться между значениями 3,5 и 5.2 мМоль/л. Поводом для беспокойства является повышение до 6,2 мМоль/л. Содержание холестерина в крови вычисляется так: определяется ХС ЛПВП, уровень которого должен начинаться от 1,4 мМоль/л, а затем при помощи вычитания этого числа из ОХС высчитывается ХС ЛПНП. Количество последнего является нормальным, если оно < 4 мМоль/л. Число триглицеридов не должно превышать значения в 1,5 мМоль/л. Допустимым является количество в 2.3 мМоль/л.
У женщин
Холестерин ЛПНП и остальные показатели у женщин будут отличаться. Количество общего должно быть в границах 2,9-7,85 мМоль/л. Все зависит от возраста. Норма ЛПНП у женщин после 50 лет составляет 2,28-5,72 мМоль/л, а в более молодом возрасте — 1,76-4,82 мМоль/л. Те же показатели, только для холестерола ЛПВП составляют 0,96-2,38 мМоль/л и 0,93-2,25 мМоль/л.
У мужчин
Количество холестерина ЛПНП в мужском организме приемлемо, если его значение не выходит за границы от 2,02 до 4,79 мМоль/л. Уровень ЛПВП немного отличается и составляет 0.98-1,91 мМоль/л. который характерен для мужчин до 50 лет. В более зрелом возрасте это значение изменяется в пределах от 0,72 до 1,94 мМоль/л. Показатель общего холестерола должен находиться в границах от 3,6 до 6.5 мМоль/л.
Уровень ЛПВП немного отличается и составляет 0.98-1,91 мМоль/л. который характерен для мужчин до 50 лет. В более зрелом возрасте это значение изменяется в пределах от 0,72 до 1,94 мМоль/л. Показатель общего холестерола должен находиться в границах от 3,6 до 6.5 мМоль/л.
У детей
Для детского в возрасте 5-10 лет организма нормой холестелора ЛПНП считается значение от 1,63 до 3,63 мМоль/л. У ребенка 10-15 лет это значение практически не изменяется и составляет от 1,66 до 3,52 в тех же единицах. Для возраста 15-18 лет количество холестерола ЛПНП должно быть в рамках от 1,61 до 3,55 мМоль/л. Некоторые
отклонения возможны в зависимости от пола ребенка: у девочек уровень чуть выше, чем у мальчиков.
Коэффициент атерогенности
1. Если КА меньше 3, то развитие атеросклероза имеет минимальный риск.
2. Если КА находится в границах от 3 до 4, то вероятность развития атеросклероза или ишемии сердца высока.
3. Если КА больше 5, то риск появления атеросклероза самый высокий. Кроме того, могут развиться сосудистые патологии, заболевания головного мозга, сердца, почек или конечностей.
Если КА больше 5, то риск появления атеросклероза самый высокий. Кроме того, могут развиться сосудистые патологии, заболевания головного мозга, сердца, почек или конечностей.
Что делать, если холестерин ЛПНП повышен или понижен
Если холестерин выше нормы, то причинами этому могут быть:
• патологии печени;
• эндокринные заболевания, например, сахарный диабет;
• нарушения метаболизма;
• курение и чрезмерное употребления алкоголя;
• ожирение;
• несбалансированный рацион;
• малоподвижный образ жизни;
• повышенное артериальное давление.
Исправить ситуацию и привести холестерол в норму можно при помощи специальной диеты, физических нагрузок и медикаментозных препаратов. Последние начинают принимать уже в более тяжелых случаях. В качестве спортивных нагрузок могут быть короткие пробежки или прогулки пешком. Что касается вкусовых пристрастий, то отказаться придется от:
• твердых сортов сыра;
• майонеза и других жирных заправок;
• колбасных изделий;
• выпечки и кондитерских изделий;
• сливок, сметаны;
• полуфабрикатов;
• растительных масел;
• мяса жирных сортов.
Вместо них нужно употреблять свежевыжатые соки, фрукты и овощи в свежем виде, морскую рыбу, особенно лосось и сардину. Готовить пищу лучше посредством запекания или варки на пару. Из напитков снизить холестерол способен зеленый чай. С этой функцией справится и вино, только красное и в разумных дозах. Понижение ЛПНП является следствием низкокалорийных диет, поэтому, кроме диеты, не требует специального лечения.
Норма холестерина, триглицеридов, ЛПНП и ЛПВП в крови для женщин и мужчин
Холестерин
Это органическое соединение, участвующее в основных обменных процессах нашего организма. В частности, холестерин отвечает за транспортировку жиров в клетки и их вывод из организма.
Показатели уровня общего холестерина (ОХС), уровней его липидных фракций — ЛПВП и ЛПНП, а также триглицеридов в крови являются важнейшими маркерами здоровья сердечно-сосудистой системы человека.
ЛПНП (липопротеины низкой плотности, или «плохой холестерин») попадают в кровь, где их избыток способствует образованию в сосудах холестериновых бляшек — основного проявления атеросклероза.
ЛПВП (липопротеины высокой плотности, или «хороший холестерин») отвечают за перенос излишков холестерина в печень и их вывод из организма в виде желчных кислот.
Соотношение уровней ЛПНП и ЛПВП является важным индикатором предрасположенности к сердечно-сосудистым заболеваниям.
Для определения уровня липидов в крови применяется комплекс анализов, который называется липидным профилем или липидограммой.
Ранее считалось, что забор анализов на уровень холестерина обязательно делать натощак. Однако, поскольку человек принимает пищу несколько раз в день, анализы натощак не соответствуют среднесуточной концентрации липидов в организме и не отражают реального риска сердечно-сосудистых заболеваний, связанного с нарушением липидного обмена. Поскольку различия в уровнях липидов и триглицеридов в анализах, взятых до и после еды незначительны, сдавать кровь натощак, за исключением особых случаев, не обязательно.
Уровень холестерина в крови измеряется в ммоль/л (миллимоль на литр).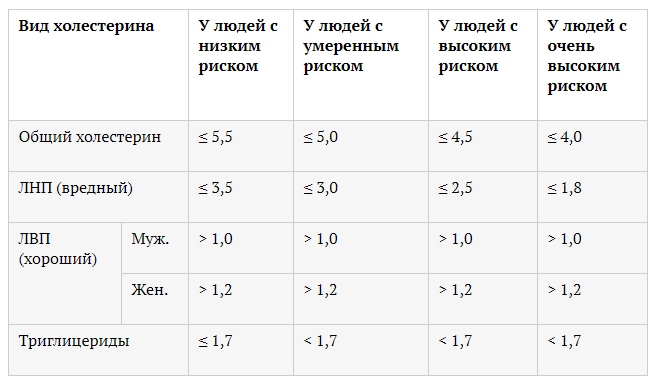
- Норма ОХС и для мужчин, и для женщин составляет 3,2–5,6 ммоль/л.
- Норма ЛПВП и для мужчин, и для женщин > 0,9 ммоль/л. Нужно стремиться к росту этого показателя. Снижение уровня ЛПВП < 1 ммоль/л у мужчин и < 1,2 ммоль/л у женщин является маркером повышенного риска сердечно-сосудистых заболеваний.
- Нормальный уровень ЛПНП у женщин и у мужчин различается.
У женщин это 1,9–4,5 ммоль/л. После 50 лет допустимо значение 2,28–5,72 ммоль/л.
У мужчин приемлемая норма ЛПНП составляет 2,02–4,8 ммоль/л.
- Коэффициент атерогенности (соотношение ОХС и ЛПВП) не должен превышать значения 3,5. Этот коэффициент считается более важным индикатором возможных проблем с сердцем и сосудами, чем показатель общего холестерина.
Еще одним важным показателем липидного профиля является уровень триглицеридов — жиров, служащих топливом для наших клеток. Они поступают в организм из пищи или синтезируются в пищеварительном тракте. Избыток триглицеридов приводит к отложению жировых запасов в организме. Кроме того, их высокий уровень сгущает кровь и усложняет циркуляцию кислорода, что может стать причиной инфаркта миокарда.
Кроме того, их высокий уровень сгущает кровь и усложняет циркуляцию кислорода, что может стать причиной инфаркта миокарда.
Помимо неправильного образа жизни и несбалансированной диеты с переизбытком углеводов и жиров, причинами высокого уровня триглицеридов могут быть заболевания эндокринной системы, приводящие к нарушению обмена веществ (такие как сахарный диабет), а также генетические факторы, наличие опухолей и воспалительных процессов.
Исследования подтверждают, что превышение уровня триглицеридов > 1,7 ммоль/л является нежелательным, а показатель выше 2,3 ммоль/л требует соблюдения специальной строгой диеты.
Дислипидемия — это нарушение нормального соотношения различных липидов в организме, которое часто проявляется повышением уровня ОХС, обычно вследствие увеличения концентрации ЛПНП, и приводит к серьезным заболеваниям сердечно-сосудистой системы.
Корректировка значений липидограммы, а в первую очередь следует обратить внимание на повышенный уровень ЛПНП, происходит под руководством врачей и зависит от индивидуальных параметров человека и его уровня ССР (сердечно-сосудистого риска). Снижение уровня ЛПНП на 1 ммоль/л уменьшает риск преждевременной смерти от сердечно-сосудистых заболеваний на 20–25%.
Снижение уровня ЛПНП на 1 ммоль/л уменьшает риск преждевременной смерти от сердечно-сосудистых заболеваний на 20–25%.
Cоавтор, редактор и медицинский эксперт:
Волобуева Ирина Владимировна
Родилась 17.09.1992.
Образование:
2015 г. — Сумской государственный университет по специализации «Лечебное дело».
2017 г. — Окончила интернатуру по специальности «Семейная медицина» и также защитила магистерскую работу по теме «Особенности развития антибиотикоассоциированной диареи у детей разных возрастных групп».
Как понять свои результаты холестерина?
Повышенный уровень холестерина способствует развитию сердечно-сосудистых заболеваний. Проблемы возникают, когда уровень холестерина превышает норму, которая составляет 5,0 ммоль/л. Чтобы понять, создает ли уровень холестерина риск для вашего здоровья, важно знать все показатели холестерина – общий холестерин, холестерин низкой плотности (ЛНП) или «плохой холестерин», холестерин высокой плотности (ЛВП) или «хороший холестерин» и триглицериды.
Если у вас повышенный уровень холестерина, не вешайте нос. Вы можете понизить его, изменив свой образ жизни и меняя привычки питания — 9 привычек для здорового уровня холестерина.
Если в течение 3–6 месяцев изменения образа жизни не помогут снизить уровень холестерина в достаточной степени, тогда вам помогут медикаменты, снижающие его уровень. Проконсультируйтесь с вашим врачом о том, как лучше снизить уровень холестерина.
Общий холестерин
| Менее 5 ммоль/л | Желательный |
| 5-6,2 ммоль/л | Предельное значение – высокий |
| Выше 6,2 ммоль/л | Высокий |
Холестерин низкой плотности (ЛПНП)
Холестерин низкой плотности (ЛПНП) или «плохой» холестерин оседает на стенках кровеносных сосудов и образует холестериновые бляшки, которые со временем увеличиваются и сужают артерии, затрудняя или полностью блокируя кровоснабжение сердца, мозга и т. д. Высокий уровень ЛПНП является основной причиной сердечно-сосудистых заболеваний, инфаркта и инсульта.
| Менее 1,8 ммоль/л | Лучший, если у человека сердечно-сосудистые заболевания, диабет |
| Менее 1,8 ммоль/л | Оптимальный для людей с сердечно-сосудистыми заболеваниями |
| 2,6-3,3 ммоль/л | Почти оптимальный, если нет сердечно-сосудистых заболеваний. Высокий при сердечно-сосудистых заболеваниях |
| 3,4-4,1 ммоль/л | Предельная величина, если нет сердечно-сосудистых заболеваний. Высокий при сердечно-сосудистых заболеваниях |
| 4,1-4,9 ммоль/л | Высокий, если нет сердечно-сосудистых заболеваний. Очень высокий при сердечно-сосудистых заболеваниях |
| Выше 4,9 ммоль/л | Очень высокий |
Холестерин высокой плотности (ЛПВП)
Холестерин высокой плотности (ЛПВП) или «хороший» холестерин не позволяет «плохому» холестерину откладываться на стенках кровеносных сосудов, привлекает «плохой» холестерин и тяжелые триглицериды и выводит их в печень для переработки. Помогает предотвратить сердечные заболевания.
Помогает предотвратить сердечные заболевания.
Если на фоне повышенного общего холестерина количество «хорошего» холестерина понижено, а количество «плохого» холестерина увеличено, то риск сердечно-сосудистых заболеваний еще более выражен.
| Менее 1 ммоль/л | Выше 1,2 ммоль/л |
| 1-1,2 ммоль/л | Лучше |
| Выше 1,2 ммоль/л | Хороший |
Триглицериды
Повышенный уровень этих опасных жиров в крови может вызвать сердечные заболевания и диабет. После еды организм превращает лишние калории, которые ему не нужны, в триглицериды, которые накапливаются в жировых клетках. Существует несколько причин высокого уровня триглицеридов – лишний вес, слишком много сладостей, чрезмерное употребление алкоголя, курение, малоподвижный образ жизни или диабет.
| Менее 1,7 ммоль/л | Желательный |
| 1,7-2,2 ммоль/л | Предельное значение – высокий |
| 2,3-5,6 ммоль/л | Высокий |
| Выше 5,6 ммоль/л | Очень высокий |
Совет!
На платформе здоровья maniveselibasdati. lv вы можете удобно следить за изменениями показателей уровня холестерина, глюкозы или любых других анализов по годам – в таблице или в виде графика. Рекомендуем следить за изменениями результатов анализов в течение нескольких лет. Если Вы заметите, что какой-либо из показателей постоянно уменьшается или увеличивается, приближаясь к пределам нормы, своевременно обратитесь к врачу и спросите, что означают эти изменения в показаниях анализов. Вы сможете показать врачу результаты ваших анализов на мобильном устройстве или дистанционно поделиться ими с вашим врачом.
lv вы можете удобно следить за изменениями показателей уровня холестерина, глюкозы или любых других анализов по годам – в таблице или в виде графика. Рекомендуем следить за изменениями результатов анализов в течение нескольких лет. Если Вы заметите, что какой-либо из показателей постоянно уменьшается или увеличивается, приближаясь к пределам нормы, своевременно обратитесь к врачу и спросите, что означают эти изменения в показаниях анализов. Вы сможете показать врачу результаты ваших анализов на мобильном устройстве или дистанционно поделиться ими с вашим врачом.
Фото: Schutterstock
Чем опасен холестерин и как его понизить — Российская газета
О том, что «зашкаливает» уровень холестерина, мы часто узнаем случайно: во время диспансеризации, например. Или, что гораздо хуже, когда уже начинаются проблемы с сосудами и сердцем, начинает скакать давление. Ведь холестерин «не болит», но постепенно убивает, являясь одним из основных факторов развития атеросклероза. Что нужно знать о «высоком» и «низком» холестерине? Что такое холестерин «плохой» и «хороший»? С какого возраста контролировать его уровень? Достаточно ли соблюдать диету и обязательно ли принимать назначенные врачом лекарства? Об этом «РГ» рассказал доктор медицинских наук, ведущий научный сотрудник ФГБУ «Российский кардиологический НПК» Минздрава России, президент Национального общества по изучению атеросклероза Марат Ежов.
Как известно, высокий уровень холестерина до поры до времени никак себя не проявляет: человек чувствует себя нормально. У него ничего не болит. Но что будет, если ничего не делать, холестерин не контролировать, не лечиться?
Марат Ежов: Гиперхолестеринемия — один из основных факторов, приводящих к атеросклерозу. Избыток холестерина накапливается, откладывается на стенках сосудов, поражая коронарные артерии, сосуды, питающие головной мозг, — сонные и позвоночные артерии, а также артерии нижних конечностей. Соответственно, у человека развиваются ишемическая болезнь сердца (ИБС), цереброваскулярная недостаточность, перемежающая хромота и, как крайние проявления, — инфаркт, инсульт, гангрена и ампутация нижних конечностей. Атеросклероз — немой враг, он развивается медленно и постепенно. Соответственно, и холестерин без преувеличения можно назвать тихим убийцей. У нас в России, по данным ВОЗ, 60% населения имеют повышенный уровень холестерина. Крайне высокие его значения, это уже данные нашего Национального общества по изучению атеросклероза, у каждого десятого. И один из 200-300 человек имеет генетические нарушения липидного обмена.
И один из 200-300 человек имеет генетические нарушения липидного обмена.
В России 60 процентов населения имеют повышенный уровень холестерина
Понятно, что чем раньше выявлены отклонения в состоянии здоровья, тем легче вылечиться. Когда нужно начинать регулярно следить за холестерином?
Марат Ежов: В среднем уже 25-летний человек может иметь начальные проявления атеросклероза сосудов сердца. В целом, если взять всю популяцию в нашей стране, мы имеем дело со среднестатистическим уровнем холестерина около 6 ммоль/л при норме до 5. Если же человек уже болен ИБС, уровень общего холестерина у него не должен превышать 4, а липопротеиды низкой плотности (ЛНП) — 1,8 ммоль/л. Поэтому уже в молодом возрасте стоит регулярно, хотя бы раз в год сдавать анализ для определения общего холестерина. Если будут отклонения от нормы — проводить более развернутые исследования (так называемый липидный профиль — уровни липопротеидов низкой и высокой плотности — ЛНП и ЛВП, а также триглицериды). И, конечно, вместе с врачом-кардиологом принимать меры.
И, конечно, вместе с врачом-кардиологом принимать меры.
Почему же с возрастом уровень холестерина растет? Виновато неправильное питание? Что-то еще?
Марат Ежов: Природа этого процесса мультифакторна. Классические факторы риска хорошо известны. Они подразделяются на те, которые от нас не зависят, и те, на которые мы можем влиять. К первым относятся пол, возраст, семейный анамнез, или, иными словами, наследственность. Встречаются генетические «поломки», когда крайне высокие значения холестерина — и 15, и 20 ммоль/л — выявляются уже в младенчестве. Никто не понимает, почему такой ребенок пытается бежать и не может, начинает плакать. А у него типичная «грудная жаба», стенокардия напряжения…
Поэтому, если в семье имелись ранние случаи инсультов, инфарктов, нужно быть вдвойне внимательными и к своему здоровью, и здоровью детей.
А что можно сказать о факторах, на которые мы можем повлиять? Что это — образ жизни?
Марат Ежов: Да, конечно. Помимо высокого уровня холестерина буквально ведущее место среди факторов риска занимает гипертония. Далее следуют — гипергликемия и сахарный диабет, курение, отсутствие достаточной физической нагрузки, неправильное питание, когда в рационе преобладают жиры и углеводы в ущерб овощам, фруктам, продуктам моря… Метаболический синдром, который возникает в результате неправильного образа жизни, и приводит и к диабету второго типа, и к гипертонической болезни.
Помимо высокого уровня холестерина буквально ведущее место среди факторов риска занимает гипертония. Далее следуют — гипергликемия и сахарный диабет, курение, отсутствие достаточной физической нагрузки, неправильное питание, когда в рационе преобладают жиры и углеводы в ущерб овощам, фруктам, продуктам моря… Метаболический синдром, который возникает в результате неправильного образа жизни, и приводит и к диабету второго типа, и к гипертонической болезни.
Вы упомянули про «плохой» и «хороший» холестерин — это липопротеиды низкой плотности (ЛНП) и, соответственно, высокой плотности (ЛВП), две фракции холестерина, чьи уровни определяют вместе с уровнем общего холестерина. Какова их роль? Самому человеку стоит разобраться в этом, или это дело врача?
Марат Ежов: Не вижу ничего плохого, если пациент стремится детально разобраться, что происходит в его организме. Ведь в этом случае он будет более ответственно подходить к лечению.
По самым последним рекомендациям, которые опубликованы в 2016 году Европейским кардиологическим обществом, ведущим показателем и для диагностики, и для принятия решения о лечении признан «плохой» холестерин — ЛНП. То есть мы должны воздействовать именно на плохой холестерин, стремясь привести его содержание в крови к нормальному. Также важен показатель триглицеридов — их высокая концентрация тоже в принципе атерогенна, то есть приводит к атеросклерозу. Кроме того, чем выше концентрация триглицеридов, тем выше риск развития панкреатита.
То есть мы должны воздействовать именно на плохой холестерин, стремясь привести его содержание в крови к нормальному. Также важен показатель триглицеридов — их высокая концентрация тоже в принципе атерогенна, то есть приводит к атеросклерозу. Кроме того, чем выше концентрация триглицеридов, тем выше риск развития панкреатита.
Что касается «хорошего» холестерина (ЛВП) — чем выше его уровень, тем лучше. Считается, что именно «плохой» холестерин «оседает» на стенках сосудов, образует бляшки, приводя к стенозу. «Хороший» же, напротив, вовлечен в обратный транспорт холестерина и помогает выведению его из организма. Но все попытки найти препараты, которые бы искусственно повысили уровень ЛВП, потерпели неудачу. Исследователи думали — если добиться высокого ЛВП, можно «запустить» процессы, происходящие в организме, вспять: бляшки исчезнут, риск инсульта и инфаркта станет меньше. Но реализовать эту идею не удалось.
То есть рекомендации для пациентов: правильно питаться, вести активный образ жизни, регулярно следить за уровнем «плохого» холестерина и глицеридов и, если врач рекомендует, принимать препараты, нормализующие их показатели. Обычно назначают статины. Но многие их боятся — иногда даже врачи предупреждают, что они плохо влияют на печень…
Обычно назначают статины. Но многие их боятся — иногда даже врачи предупреждают, что они плохо влияют на печень…
Марат Ежов: Что касается диеты, даже серьезное ограничение в рационе животных жиров и «быстрых» углеводов не поможет привести уровень холестерина к норме, если он серьезно повышен. Считается, что, скорректировав питание, максимум, чего можно добиться, это снижение на 10-15%. Поэтому медикаментозная терапия обязательна. «Золотой» стандарт для коррекции гиперхолестеринемии, профилактики сердечно-сосудистых осложнений — это действительно статины. И бояться их не нужно, вероятность развития побочных эффектов при их приеме ничтожно мала по сравнению, например, с аспирином или парацетамолом, которые можно купить вообще без рецепта.
Кроме того, в последнее время разработаны и зарегистрированы и другие классы препаратов с иным механизмом действия, которые применяются либо вместе со статинами, усиливая их эффект, либо самостоятельно. Так что врачу есть из чего выбрать, подбирая для пациента наиболее эффективную терапию.
Но, наверное, не менее важно, чтобы пациент эти назначения выполнял. Ведь речь идет, по сути, о пожизненном приеме лекарств.
Марат Ежов: Да, к сожалению, плохая приверженность к терапии довольно распространена. Пациент говорит: я хорошо себя чувствую, зачем пить таблетки, «травиться»? Или пропил полгода, не чувствует никаких изменений, а лекарство не очень-то и дешевое. Думает: ну, и что деньги тратить? Но повторю еще раз: холестерин не болит. Но это «нормальное» состояние — до поры до времени.
И второй важный момент: нужна ранняя диагностика и постоянный контроль за этими больными. Нужны липидные центры — чтобы специалисты прицельно занимались такими больными. В идеале, было бы правильно, чтобы в каждом крупном учреждении был липидный кабинет. Сейчас наше общество разрабатывает концепцию такой программы.
Анализ крови на холестерин
Многие люди считают, что холестерин – вредное вещество, которое попадает в организм при употреблении пищи животного происхождения. Так ли это? Давайте разберемся.
Так ли это? Давайте разберемся.
По своей природе холестерин – это липофильный спирт. Организм человека получает холестерин не только из пищевых продуктов. Печень, например, также синтезирует холестерин для нужд нашего организма и является основным источником данного вещества.
Большая часть холестерина в организме не находится в свободном состоянии, а связана с особыми белками – липопротеинами и образует липопротеидные комплексы.
Выделяют два основных типа липопротеидов:
- ЛПНП (липопротеиды низкой плотности), или так называемый «плохой холестерин», переносят холестерин из клеток печени к другим клеткам организма. В связи с тем, что ЛПНП малорастворимы и склонны к формированию атеросклеротических бляшек в сосудах, они тем самым повышают риск инфаркта или ишемического инсульта, а также других сердечно-сосудистых осложнений.
- ЛПВП (липопротеиды высокой плотности), или «хороший холестерин», по мнению экспертов, предотвращают сердечно-сосудистые заболевания.
 ЛПВП выполняют противоположные функции «плохого холестерина» — переносят холестерин от клеток обратно в печень. Он либо расщепляется в печени, либо выводится из организма в виде отходов.
ЛПВП выполняют противоположные функции «плохого холестерина» — переносят холестерин от клеток обратно в печень. Он либо расщепляется в печени, либо выводится из организма в виде отходов.
Холестерин крайне необходим для нормального функционирования организма. Он является основным строительным материалом, т.к. обеспечивает прочность и эластичности всех клеточных мембран. Холестерин — это необходимый компонент синтеза кортизона, половых гормонов и витамина D. Молекулы холестерина участвуют в функционировании нервной и иммунной систем.
Одним из важных преимуществ грудного вскармливания, например, является содержание в грудном молоке холестерина, который важен для развития мозга младенцев, оказывает влияние на выработку необходимых гормонов, костно-мышечную, иммунную, репродуктивную системы, а в смесях-заменителях его содержание значительно уступает материнскому молоку.
Пониженный уровень «хорошего» холестерина приводит к нарушениям в половой и репродуктивной сфере, неспособности к зачатию, потере либидо, а также депрессивным состояниям с высокой вероятностью суицидального исхода, нарушениям пищеварительной функции, развитию остеопороза, диабета, геморрагического инсульта.
Но и избыток холестерина в крови не очень хорошо сказывается на здоровье, т.к. это первичное звено в процессе возникновения атеросклеротических бляшек (холестериновых отложений) на стенках кровеносных сосудов.
Все дело в том, что циркулируя в крови, холестерин, при его избытке, имеет свойство слипаться и скапливаться в артериях, образуя атеросклеротические бляшки, которые затрудняют движение крови и сужают просвет сосудов, что вызывает кислородное голодание и недостаточное кровоснабжение тканей и органов и приводит к развитию атеросклероза сосудов, артериальной гипертензии, ишемической болезни сердца. Кроме того, атеросклеротические бляшки на стенках сосудов способствуют формированию тромба, что провоцирует тромбоэмболии, инфаркты, инсульты и может приводить к летальному исходу.
Важно помнить! Курение, избыточный вес, малоподвижный образ жизни, неправильное питание – факторы, которые повышают уровень «плохого» холестерина.
В анализе крови на холестерин важно определить не только количество общего холестерина, но и его фракций: ЛПНП — холестерин, ЛПВП — холестерин. Очень важным показателем является индекс атерогенности (коэффициент атерогенности), который отражает степень риска развития заболевания сердца и сосудов.
Очень важным показателем является индекс атерогенности (коэффициент атерогенности), который отражает степень риска развития заболевания сердца и сосудов.
Норма холестерина в крови:
- желательный уровень холестерина <5,17
- пограничный уровень холестерина 5,17-6,18
- высокий уровень холестерина >6.21
Норма ЛПНП в крови с учетом риска развития коронарной болезни сердца:
- <2.59 — оптимальный
- 2.59-3.34 — выше оптимального
- 3.37-4.12 — пригранично-высокий
- 4.14-4.89 — высокий
- ≥4.92 — очень высокий
ЛПВП холестерин у женщин с учетом риска развития коронарной болезни сердца:
- >1.68 — oтсутствие риска
- 1.15-1.68 — условный риск
- <1.15 — высокий риск
ЛПВП холестерин у мужчин с учетом риска развития коронарной болезни сердца:
- >1.45 — oтсутствие риска
- 0.
 90-1.45 — условный риск
90-1.45 — условный риск - <0.90 — высокий риск
Где сдать анализ крови на холестерин?
Сдать анализы на холестерин можно в любом пункте Синэво в Минске, Барановичах, Бобруйске, Борисове, Бресте, Витебске, Ганцевичах, Гомеле, Гродно, Жлобине, Лиде, Могилеве, Мозыре, Молодечно, Новогрудке, Новополоцке, Орше, Пинске, Полоцке, Речице, Светлогорске, Слуцке, Сморгони, Солигорске.
Липидная панель | Johns Hopkins Medicine
Есть ли у этого теста другие названия?
Липидный профиль, липопротеидный профиль
Что это за тест?
Эта группа тестов измеряет количество холестерина и других жиров в крови.
Холестерин и триглицериды — это липиды или жиры. Эти жиры важны для здоровья клеток, но они могут быть вредными, когда накапливаются в крови. Иногда они могут привести к закупорке и воспалению артерий, что называется атеросклерозом.Это может помешать вашему сердцу нормально работать, если затронуты артерии сердечной мышцы.
Эта панель тестов помогает предсказать ваш риск сердечных заболеваний и инсульта.
Липидная панель измеряет эти жиры:
- Общий холестерин
- ЛПНП («плохой») холестерин
- ЛПВП («хороший») холестерин
- Триглицериды, еще один тип жира, вызывающий затвердение артерий.
Зачем мне нужен этот тест?
Вам может понадобиться эта панель тестов, если у вас есть семейный анамнез сердечных заболеваний или инсульта.
Вы также можете пройти этот тест, если ваш лечащий врач считает, что у вас есть риск сердечных заболеваний. Это факторы риска:
- Высокое давление
- Диабет или преддиабет
- Избыточный вес или ожирение
- Курение
- Недостаток упражнений
- Диета из нездоровой пищи
- Напряжение
- Высокий общий холестерин
Если вы уже лечитесь от болезни сердца, вы можете пройти этот тест, чтобы узнать, работает ли лечение.
Какие еще тесты я мог бы пройти вместе с этим тестом?
Ваш лечащий врач может также назначить другие тесты, чтобы проверить, насколько хорошо работает ваше сердце. Эти тесты могут включать:
- Электрокардиограмма, или ЭКГ, которая проверяет электрические импульсы вашего сердца, чтобы определить, нормально ли оно бьется
- Стресс-тест, при котором вам, возможно, придется тренироваться под контролем ЭКГ.
- Эхокардиограмма с использованием звуковых волн для изображения вашего сердца
- Катетеризация сердца.Для этого теста врач вставляет трубку в ваши кровеносные сосуды и вводит краситель. Затем делается рентген для поиска засоров в артериях сердца
Ваш поставщик медицинских услуг может также назначить анализы на высокое кровяное давление, уровень сахара в крови или глюкозу.
Что означают мои результаты теста?
Результаты теста могут отличаться в зависимости от вашего возраста, пола, истории болезни, метода, использованного для теста, и других факторов. Результаты вашего теста могут не означать, что у вас есть проблема. Спросите своего лечащего врача, что для вас значат результаты анализов.
Результаты даны в миллиграммах на децилитр (мг / дл). Вот диапазоны общего холестерина у взрослых:
- Норма: менее 200 мг / дл
- Гранично-высокий: от 200 до 239 мг / дл
- Высокий: 240 мг / дл или выше
Это взрослые диапазоны холестерина ЛПНП:
- Оптимально: менее 100 мг / дл (это цель для людей с диабетом или сердечными заболеваниями).
- Почти оптимальная: от 100 до 129 мг / дл
- Гранично-высокий: от 130 до 159 мг / дл
- Высокая: от 160 до 189 мг / дл
- Очень высокий: 190 мг / дл и выше
Приведенные выше цифры являются общими рекомендациями, поскольку фактические цели зависят от количества факторов риска сердечных заболеваний.
Уровень холестерина ЛПВП должен быть выше 40 мг / дл. Этот тип жира на самом деле полезен, поскольку снижает риск сердечных заболеваний. Чем выше число, тем ниже ваш риск. 60 мг / дл или выше считается уровнем, защищающим вас от сердечных заболеваний.
Высокий уровень триглицеридов связан с повышенным риском сердечных заболеваний. Вот диапазоны для взрослых:
- Норма: менее 150 мг / дл
- Гранично высокий: от 150 до 199 мг / дл
- Высокая: от 200 до 499 мг / дл
- Очень высокое: более 500 мг / дл
В зависимости от результатов вашего обследования ваш лечащий врач решит, нужны ли вам изменения в образе жизни или лекарства для снижения уровня холестерина.
Ваши результаты и цели будут зависеть от вашего возраста и состояния здоровья. Если у вас высокое кровяное давление или диабет, у вас повышенный риск сердечных заболеваний. Возможно, вам придется принять лекарство, чтобы снизить уровень холестерина и триглицеридов.
Как проводится этот тест?
Для анализа используется образец крови, который берется через иглу из вены на руке.
Представляет ли этот тест какие-либо риски?
Анализ крови с помощью иглы сопряжен с некоторыми рисками.К ним относятся кровотечение, инфекция, синяки и головокружение. Когда игла уколола вашу руку или кисть, вы можете почувствовать легкое покалывание или боль. После этого сайт может болеть.
Что может повлиять на результаты моих тестов?
Болезнь или стресс, а также прием определенных лекарств могут повлиять на ваши результаты.
То, что вы едите, как часто вы занимаетесь спортом и курите, также может повлиять на ваш липидный профиль.
Как мне подготовиться к тесту?
Возможно, вам придется не есть и не пить ничего, кроме воды, в течение 12–14 часов перед этим тестом.Кроме того, убедитесь, что ваш лечащий врач знает обо всех лекарствах, травах, витаминах и добавках, которые вы принимаете. Сюда входят лекарства, рецепт на которые не требуется, и любые запрещенные препараты, которые вы можете употреблять.
Высокий холестерин: Обзор — InformedHealth.org
Введение
Многие люди беспокоятся о своем холестерине, потому что высокий уровень холестерина в крови может увеличить риск сердечно-сосудистых заболеваний.
Считается, что люди имеют высокий уровень холестерина («гиперхолестеринемия»), когда превышаются определенные уровни.Высокий уровень холестерина сам по себе не является заболеванием. Также существуют разные мнения о том, что считается завышенным. Важно помнить, что высокий уровень холестерина — лишь один из многих факторов риска сердечно-сосудистых заболеваний. Это означает, что сам по себе уровень холестерина мало что говорит нам о риске для человека.
Симптомы
Высокий холестерин сам по себе не вызывает никаких симптомов. Но если у кого-то высокий уровень холестерина в течение многих лет, риск сердечно-сосудистых заболеваний, таких как стенокардия, сердечные приступы и инсульты, может быть выше, чем обычно для его возраста.Таким образом, людям с высоким уровнем холестерина может быть полезно что-то с этим поделать.
Причины
Уровень холестерина в основном зависит от ваших генов и образа жизни.
У некоторых людей уже в детстве был очень высокий уровень холестерина из-за своих генов. Это называется семейной или первичной гиперхолестеринемией. Существуют различные типы проблем такого рода, которые иногда представляют серьезный риск для здоровья.
Но у большинства людей на уровень холестерина в основном влияют факторы образа жизни, такие как диета и физические упражнения.Это называется приобретенной гиперхолестеринемией.
Иногда уровень холестерина у людей повышается из-за имеющегося у них заболевания, например, недостаточной активности щитовидной железы. Прием определенных лекарств также может несколько повысить уровень холестерина.
Факторы риска
Как правило, чем выше уровень холестерина, тем выше риск сердечно-сосудистых заболеваний. Но холестерин — не единственный фактор риска. Многие другие факторы могут иметь влияние — как положительное, так и отрицательное.Риск сердечно-сосудистых заболеваний можно правильно оценить только в том случае, если все факторы будут учтены вместе.
Индивидуальный риск людей можно определить с помощью специальных таблиц или компьютерных программ, иногда называемых калькуляторами риска. Лучше всего это делать вместе с врачом. Для расчета риска необходима различная информация о факторах риска. Вот основные факторы риска:
Возраст: Риск сердечно-сосудистых заболеваний увеличивается с возрастом.
Пол: Мужчины подвергаются более высокому риску, чем женщины.
Семейный анамнез: Люди подвергаются большему риску, если у них есть брат или отец, перенесший сердечный приступ или инсульт в возрасте до 55 лет, или если у них есть сестра или мать, у которых ранее был сердечный приступ или инсульт. возраст 65.
- Курение: Курение увеличивает риск в большей степени, чем, например, умеренно высокий уровень холестерина.
Высокое кровяное давление: Высокое кровяное давление (гипертония) создает дополнительную нагрузку на сердце и кровеносные сосуды.
Диабет 2 типа: Люди с диабетом 2 типа имеют больший риск сердечно-сосудистых заболеваний, чем люди их возраста, не страдающие диабетом.
Уровни холестерина: Высокий общий холестерин, высокий холестерин ЛПНП («плохой» холестерин) и низкий холестерин ЛПВП («хороший» холестерин) потенциально вредны.
Когда кто-то оценивает риск сердечно-сосудистых заболеваний, он обычно описывается с точки зрения вероятности инсульта или сердечного приступа в течение следующих десяти лет.В следующих таблицах показаны примеры с двумя женщинами (Вероника и Изабель) и двумя мужчинами (Фред и Карл), чтобы продемонстрировать, насколько важно учитывать все факторы риска вместе.
Таблица: Влияние различных факторов риска у женщин
Просмотр в собственном окне
| Фактор риска | Вероника | Изабель |
|---|---|---|
| Общий холестерин | мгВысокий (260 мг / дл) | |
| Холестерин ЛПВП | Слегка низкий (44 мг / дл) | Слегка низкий (44 мг / дл) |
| Возраст | 50 лет | 50 лет |
| Генетическая предрасположенность | Нет | Отец: сердечный приступ до 55 лет. |
| Курит | Нет | Да |
| Артериальное давление | Слегка высокое (145/90 мм рт. Ст.) | Слегка высокое (145/90 мм рт. |
| Риск сердечного приступа или инсульта в ближайшие десять лет | 4% | 18% |
Таблица: Влияние различных факторов риска у мужчин
Просмотр в собственном окне
| Фактор риска | Фред | Карл |
|---|---|---|
| Общий холестерин | Высокий (260 мг / дл) | Высокий (260 мг / дл) |
| Холестерин ЛПВП | Легко низкий (44228 мг / дл) | Слегка низкая (44 мг / дл) |
| Возраст | 50 лет | 50 лет |
| Генетическая предрасположенность | Нет | Нет | Курит | Нет | Да |
| Артериальное давление | Нормальное | Очень высокое (162/96 мм рт. Ст.) |
| Сахарный диабет 2 типа | Нет | Нет | 11% | 33% |
Источник: www.arriba-hausarzt.de
Хотя все вышеперечисленные четыре человека имеют одинаковый уровень холестерина, их индивидуальный риск сердечно-сосудистых заболеваний сильно различается. Так что сам по себе уровень холестерина мало что говорит нам. Поэтому они, как правило, не являются подходящей основой для принятия решения о том, следует ли принимать лечение, снижающее уровень холестерина.
Между прочим, риск сердечного приступа или инсульта у 50-летнего человека в ближайшие десять лет при отсутствии факторов риска составляет 3% для мужчин и менее 1% для женщин.
Диагноз
Холестерин не растворяется в воде (или крови). Чтобы иметь возможность транспортировать его в крови, наши тела упаковывают холестерин в крошечные пакетики вместе с различными белками и другими веществами в нашей крови. В зависимости от того, что еще упаковано в эти посылки, они содержат разные виды холестерина, которые можно различить в лаборатории.
При рассмотрении уровня холестерина обычно измеряются два разных типа. Эти два типа по-разному влияют на здоровье сердечно-сосудистой системы.На обыденном языке их часто называют «хорошим» и «плохим» холестерином:
- Холестерин ЛПВП: Уровни холестерина ЛПВП (липопротеины высокой плотности) являются мерой доли «хорошего» холестерина в общем холестерине. . Нормальный или высокий уровень холестерина ЛПВП связан с более низким риском сердечно-сосудистых заболеваний, чем низкий уровень холестерина ЛПВП.
- Холестерин ЛПНП: Уровни холестерина ЛПНП (липопротеинов низкой плотности) являются мерой доли «плохого» холестерина.Высокий уровень холестерина ЛПНП связан с более высоким риском сердечно-сосудистых заболеваний.
Также измеряется уровень «общего холестерина». Это показывает, сколько холестерина в крови в целом. Высокий уровень общего холестерина, как правило, неблагоприятен. Лучше всего измерять уровень общего холестерина и холестерина ЛПНП натощак. Вот почему людей просят перестать есть и пить только воду за двенадцать часов до обследования.
Есть некоторые разногласия относительно того, когда уровень холестерина «слишком высок».«Людям часто ставят диагноз гиперхолестеринемия, если их общий холестерин или холестерин ЛПНП выше уровня, который был определен как« здоровый ». Уровни холестерина ЛПВП ниже порогового уровня также считаются неблагоприятными. Эти уровни могут быть измерены в двух разных единицах: либо в миллиграммах на децилитр (мг / дл), либо в миллимолях на литр (ммоль / л). Следующие уровни считаются «хорошими» у здоровых людей:
Общий холестерин: Уровни ниже 200 мг / дл (5.2 ммоль / л)
Холестерин ЛПНП: Уровни ниже 130 мг / дл (3,4 ммоль / л)
Холестерин ЛПВП: Уровни выше 40 мг / дл (1 ммоль / л) у мужчин и выше 50 мг / дл (1,3 ммоль / л) у женщин
Некоторые эксперты критикуют использование заранее определенных пороговых уровней, поскольку это означает, что считается, что большое количество людей имеет проблемы со здоровьем. Основываясь на этих определениях, исследование 2010 года, проведенное Институтом Роберта Коха, показало, что более половины всех немцев имели высокий уровень холестерина.
Обследование
В Германии люди, имеющие обязательную медицинскую страховку, имеют право на общий медицинский осмотр каждые три года, начиная с 35 лет. Молодые люди (в возрасте от 18 до 35 лет) могут пройти обследование один раз. . Цель этого осмотра — выявить ранние признаки сердечно-сосудистых заболеваний, диабета и проблем с почками. Он включает в себя такие вещи, как измерение артериального давления, анализы крови и мочи. Также измеряется общий холестерин.
Лечение
Лечение повышенного холестерина — это не только снижение уровня холестерина.Вместо этого речь идет о снижении повышенного риска сердечно-сосудистых заболеваний до нормального уровня, если это возможно. Лечение можно считать хорошо проверенным только в том случае, если исследователи также посмотрят, действительно ли они предотвращают сердечные заболевания.
Людям с повышенным риском сердечно-сосудистых заболеваний часто рекомендуют соблюдать некоторые общие меры в рамках лечения. К ним относятся следующие:
Отказ от курения
Уменьшение количества насыщенных жиров в вашем рационе
«Средиземноморская диета»
Много упражнений
Похудение
Некоторые из этих мер могут также снизить уровень холестерина.
Как и в случае с другими видами лечения, при оценке лекарств недостаточно смотреть только на то, как они влияют на уровень холестерина. До сих пор изучалась только одна группа лекарств, известных как статины, для лечения высокого уровня холестерина у людей, у которых, однако, не было сердечного приступа, инсульта или других сердечно-сосудистых заболеваний. Было показано, что статины снижают уровень холестерина ЛПНП, а также, по-видимому, имеют другие положительные эффекты на кровеносные сосуды. Исследователи расходятся во мнениях относительно того, связаны ли положительные эффекты статинов только с их способностью снижать уровень холестерина или другие факторы тоже играют роль.
Источники
Информация о здоровье IQWiG написана с целью помочь люди понимают преимущества и недостатки основных вариантов лечения и здоровья услуги по уходу.
Поскольку IQWiG — немецкий институт, некоторая информация, представленная здесь, относится к Немецкая система здравоохранения. Пригодность любого из описанных вариантов в индивидуальном случай можно определить, посоветовавшись с врачом.Мы не предлагаем индивидуальных консультаций.
Наша информация основана на результатах качественных исследований. Это написано команда медицинские работники, ученые и редакторы, а также рецензируются внешними экспертами. Вы можете найти подробное описание того, как наша информация о здоровье создается и обновляется в наши методы.
Холестерин в крови | NHLBI, NIH
Если вам поставили диагноз «нездоровый уровень холестерина в крови», важно продолжить лечение.Последующее наблюдение зависит от вашего уровня холестерина, риска осложнений, таких как сердечный приступ или инсульт, и вашей реакции на лечение.
Следите за своим состоянием
Регулярно проконсультируйтесь с врачом, чтобы узнать, насколько эффективно ваше лечение, нужно ли добавлять или менять лекарства и изменилось ли ваше состояние здоровья.
- Принимайте все лекарства регулярно, по назначению. Не меняйте количество лекарства и не пропускайте прием, если только ваш врач не скажет вам об этом.
- Поговорите со своим врачом о том, как часто вам следует планировать посещения офиса и анализы крови.
- Позвоните своему врачу , если у вас есть какие-либо симптомы осложнений или если у вас проблемы с артериальным давлением или уровнем сахара в крови.
- Принять здоровый образ жизни для сердца . Ваш врач порекомендует вам на протяжении всей жизни изменить образ жизни, включая здоровое питание для сердца, физическую активность, отказ от курения, управление стрессом и контроль веса.Ваш врач может направить вас к диетологу, который поможет вам спланировать здоровое питание, и к специалисту по физическим упражнениям, который поможет вам повысить активность и улучшить физическую форму.
Если одного изменения образа жизни для здорового сердца недостаточно, ваш врач может назначить статин или другое лекарство, чтобы снизить и контролировать высокий уровень холестерина в крови.
Если вы начнете принимать статины или другое лекарство от холестерина, ваш врач может назначить анализ липидов через один-три месяца, чтобы проверить, подействует ли препарат.После этого каждые три-12 месяцев можно проводить повторные тесты, чтобы убедиться, что ваш уровень холестерина остается здоровым.
Изучите предупреждающие признаки серьезных осложнений и составьте план
Высокий уровень холестерина в крови может привести к серьезным сердечно-сосудистым осложнениям, таким как сердечный приступ или инсульт. Если вы думаете, что у вас или у кого-то еще наблюдаются следующие симптомы, немедленно позвоните по номеру 9-1-1. Каждая минута имеет значение.
Сердечный приступ
Симптомы сердечного приступа включают легкую или сильную боль в груди или дискомфорт в центре груди или верхней части живота, которые длится более нескольких минут или проходят и возвращаются.Этот дискомфорт может ощущаться как давление, сдавливание, чувство полноты, изжога или несварение желудка. Также может быть боль в левой руке или в шее. Хотя эти симптомы могут возникать как у мужчин, так и у женщин, у женщин более вероятно появление других, менее типичных симптомов, таких как одышка, тошнота, рвота, необычная усталость и боль в спине, плечах или челюсти. Узнайте больше о признаках и симптомах сердечного приступа.
Ход
Если вы думаете, что у кого-то может быть инсульт, действуйте F.A.S.T. и выполните следующий простой тест.
F — Face: Попросите человека улыбнуться. Одна сторона лица обвисает?
A — Руки: Попросите человека поднять обе руки. Одна рука опускается вниз?
S — Речь: Попросите человека повторить простую фразу. Их речь невнятная или странная?
T — Время: Если вы заметите любой из этих знаков, немедленно позвоните 9-1-1 . Раннее лечение очень важно.
Узнайте больше о признаках и симптомах инсульта.
Узнайте о других мерах предосторожности, которые помогут вам оставаться в безопасности при приеме статинов
Статины — это наиболее распространенное лекарство, используемое для лечения повышенного холестерина в крови. Изучите несколько советов, как оставаться в безопасности, если ваш врач прописывает вам статины.
- Продолжайте принимать статины в соответствии с предписаниями. Если вы начали принимать статины после недавно перенесенного сердечного приступа, инсульта или другого осложнения, вам не следует прекращать прием этого лекарства самостоятельно, поскольку это может увеличить риск повторного события или даже смерти.Спросите своего врача, есть ли у вас какие-либо опасения по поводу приема лекарств, или если вы хотите прекратить лечение или перейти на другое лечение.
- Спросите своего врача, каких лекарств, пищевых добавок или продуктов следует избегать. Некоторые из них могут взаимодействовать со статинами, вызывая серьезные побочные эффекты или делая их менее эффективными. Например, грейпфрут (свежий или в виде сока) влияет на то, как ваша печень расщепляет некоторые статины.
- Сообщите своему врачу о любых симптомах или побочных эффектах. Иногда люди сообщают о проблемах с мышцами при приеме статинов. Если у вас начались мышечные боли, ваш врач может назначить анализ крови, чтобы определить повреждение мышц. Боль может исчезнуть, если вы перейдете на другой статин. Повреждение мышц статинами случается редко, и ваши мышцы могут зажить, если вы перейдете на другое лекарство.
- Если вы женщина, которая планирует забеременеть, поговорите со своим врачом о возможных вариантах. Вам следует прекратить прием статинов примерно за три месяца до беременности.Также не следует принимать статины, если вы кормите грудью.
Уровни холестерина у детей и подростков
Американская академия педиатрии (AAP) рекомендует всем детям в возрасте от 9 до 11 лет проходить скрининг на высокий уровень холестерина в крови из-за растущей эпидемии ожирения у детей.
Кроме того, AAP рекомендует тестирование на холестерин для следующих групп детей:
Те, чьи родители или бабушки и дедушки перенесли сердечные приступы или у них диагностировали закупорку артерий или заболевание, влияющее на кровеносные сосуды, например, инсульт. , в возрасте 55 лет или раньше у мужчин или 65 лет или раньше у женщин
Те, чьи родители или бабушки и дедушки имеют уровень общего холестерина в крови 240 мг / дл или выше
Те, чье состояние здоровья в семье неизвестно (например, , много приемных детей), или тех, у кого есть характеристики, связанные с сердечные заболевания, такие как высокое кровяное давление, диабет, курение или ожирение
У детей этих категорий первый тест на холестерин должен быть через 2 года, но не позднее 10 лет.
Ребенок может иметь высокий уровень холестерина по разным причинам, таким как ожирение, диабет, заболевание печени, заболевание почек или недостаточная активность щитовидной железы. Если первоначальный анализ показывает высокий уровень холестерина, ваш педиатр повторно проверит кровь вашего ребенка как минимум через 2 недели, чтобы подтвердить результаты. Если он все еще высок, врач также определит, есть ли у вашего ребенка основное заболевание.
В недавнем правительственном отчете указано, что есть убедительные доказательства того, что дети с проблемами холестерина становятся взрослыми с высоким уровнем холестерина.Поэтому важно контролировать уровень холестерина у детей, у которых может быть повышенный риск повышенного холестерина.
Информация, содержащаяся на этом веб-сайте, не должна использоваться вместо медицинской помощи и рекомендаций вашего педиатра. Ваш педиатр может порекомендовать лечение по-разному, исходя из индивидуальных фактов и обстоятельств.
Нормальный уровень холестерина по возрасту и полу
- Нормальный уровень холестерина может различаться у взрослых и детей, а также у мужчин и женщин.
- Ваш врач может также порекомендовать конкретную цель для уровня холестерина, если у вас сердечно-сосудистые заболевания или вы находитесь в группе риска.
- Эти таблицы могут помочь вам определить, здоров ли ваш уровень холестерина.
- Эта статья была рецензирована с медицинской точки зрения Джейсоном Р. Макнайтом, доктором медицины, магистром медицины, врачом семейной медицины и клиническим доцентом Техасского медицинского колледжа A&M.
- Эта статья является частью Инсайдера по высокому холестерину.
Холестерин измеряется с помощью простого анализа крови, называемого липидной панелью или липидным профилем. Липиды — это жиры и жирные вещества, в том числе холестерин, которые вы переносите в кровотоке, чтобы использовать их в качестве источника энергии.
Если у вас слишком высокий уровень холестерина — как в случае более 12% взрослых и около 7% детей в США — это подвергает вас повышенному риску развития сердечно-сосудистых заболеваний (ССЗ).Это ваш риск развития любого типа сердечного заболевания или инсульта в результате накопления холестерина в ваших артериях.
С высокое содержание холестерина уровни обычно не имеют симптомов, важно, чтобы ваш уровень был измерен врачом. Тест на холестерин состоит из нескольких различных компонентов, и оптимальный уровень может зависеть от вашего возраста, пола и истории болезни.
Вот что вам нужно знать о том, как измеряется уровень холестерина и что считается полезным для вас.
Как измеряется холестерин?
Тест на холестерин измеряет следующие уровни:
- Липопротеины низкой плотности (ЛПНП) называют «плохим» типом холестерина. Слишком высокий уровень ЛПНП увеличивает риск развития сердечно-сосудистых заболеваний.
- Липопротеины высокой плотности (ЛПВП) называют «хорошим» типом холестерина. Они помогают вывести из организма избыток холестерина ЛПНП — а вам действительно нужен более высокий уровень ЛПВП.
- Триглицериды — это жиры в крови, которые были преобразованы из калорий, которые не нужны вашему организму сразу. Вам понадобится более низкий уровень триглицеридов, поскольку высокий уровень может увеличить риск сердечно-сосудистых заболеваний.
- Общий холестерин рассчитывается с использованием вашего показателя ЛПВП + показателя ЛПНП + 20% от показателя триглицеридов.Вы также хотите, чтобы это значение было ниже, но это не может быть интерпретировано без других ваших оценок.
Уровни холестерина для взрослых
Американская кардиологическая ассоциация (AHA) рекомендует людям в возрасте 20 лет и старше проверять уровень холестерина каждые четыре-шесть лет.
Согласно данным Национальной медицинской библиотеки США, мужчины в возрасте от 45 до 65 лет и женщины в возрасте от 55 до 65 лет должны проходить его каждые 1-2 года. Это потому, что с возрастом у вас повышается риск высокого холестерина.
График уровня холестерина для взрослых
Важно отметить, что здоровый уровень холестерина может выглядеть у всех по-разному, в зависимости от других факторов образа жизни, истории болезни и генетики. Но этот график может дать вам некоторые общие рекомендации:
Юйцин Лю / InsiderЕсли у вас ишемическая болезнь сердца или диабет, ваш врач захочет увидеть более низкий уровень холестерина ЛПНП — в идеале ниже 70 мг / дл — потому что у вас уже есть повышенный риск сердечного приступа и инсульта из-за накопления холестерина в крови. артерии.
Вам также потребуется более регулярно проверять уровень холестерина, если у вас есть сердечно-сосудистые заболевания или вы находитесь в группе риска.
Уровни холестерина для детей
Если вам 19 лет или меньше, здоровые уровни холестерина будут другими, потому что ваш холестерин естественным образом увеличивается с возрастом.
Согласно данным Национальной медицинской библиотеки США, дети должны проходить тестирование впервые в возрасте от 9 до 11 лет, а затем каждые пять лет после первого теста.
Однако, если в семье есть история высокого уровня холестерина, сердечных приступов или инсультов, дети должны начать тестирование в возрасте 2 лет.
Таблица уровней холестерина для детей
По данным Американской академии педиатрии (AAP) и Национальной медицинской библиотеки США, вот как должен выглядеть уровень холестерина у детей до 19 лет:
Юйцин Лю / InsiderНекоторые дети генетически предрасположены к высокому холестерину из-за состояния, называемого семейной гиперхолестеринемией (СГ).«Самый эффективный способ диагностировать СГ — это пройти надлежащее генетическое тестирование вашего ребенка у специалиста в возрасте от 2 до 10 лет», — говорит Мохамед Аль-Казаз, доктор медицины, кардиолог из больницы Mount Sinai.
У ребенка также больше шансов иметь высокий холестерин, если он страдает ожирением, диабет , заболевание печени или почек или недостаточная активность щитовидной железы, согласно данным Американской академии педиатрии.
Как управлять уровнем холестерина
Если у вас высокий уровень холестерина — как взрослый, так и детский — есть много способов снизить уровень холестерина и взять его под контроль.
По сути, вы захотите предпринять шаги, чтобы снизить уровни ЛПНП и триглицеридов при одновременном повышении уровня ЛПВП, — говорит Стивен Райзман, доктор медицины, кардиолог и директор Нью-Йоркского кардиологического диагностического центра.Вот как это сделать:
Улучшите свой рацион
Вам следует сократить потребление насыщенных жиров, таких как красное мясо и жирные молочные продукты, и исключить трансжиры, содержащиеся в жареной пище и обработанном мясе.
Представьте продукты, содержащие полезные жиры и растворимую клетчатку, например:
- Рыба
- Авокадо
- Орехи
- Семена
- Цельнозерновые
- Фасоль
- Чечевица
- Яблоки
- Груши
- Горох
Регулярно выполняйте физические упражнения
Важно убедиться, что вы достигли уровня физической активности, рекомендованного Центром по контролю за заболеваниями (CDC).
Лица в возрасте 18 лет и старше должны стремиться к занятиям аэробикой не менее 30 минут пять раз в неделю, например ходьбой, ездой на велосипеде, бегом трусцой или занятием физическими упражнениями. А если вам от шести до 17 лет, CDC рекомендует вести активный образ жизни не менее 60 минут в день.
Узнайте больше о лучших упражнениях для здоровья сердца и о том, как составить план тренировок для здоровья сердца.
Лекарство
«Если изменения образа жизни недостаточно, большинством людей можно управлять с помощью лекарств, и наиболее часто используемыми лекарствами являются статины», — говорит Роберт А. Клонер, доктор медицинских наук, главный научный сотрудник Хантингтонских медицинских исследовательских институтов.
Людям с высоким риском сердечного приступа или инсульта, например тем, у кого диагностирована семейная гиперхолестеринемия или которые уже перенесли сердечный приступ или инсульт, даже если в настоящее время у них нет высокого уровня холестерина, вероятно, будут прописаны статины. .
Узнайте больше об эффективности и безопасности статинов, а также о том, подходят ли они вам.
Takeaways
Высокий холестерин — это заболевание, которое поддается лечению, независимо от того, ребенок вы или взрослый. Но вы не можете лечить то, чего не знаете, поэтому важно пройти тестирование, понять уровень холестерина и внести необходимые изменения в образ жизни, чтобы снизить риск сердечно-сосудистых заболеваний.
Ханна Робертс
Репортер по рекламе и технологиям, Business Insider UK
нормальных уровней холестерина ЛПНП связаны с субклиническим атеросклерозом при отсутствии факторов риска
Abstract
Справочная информация:
Отсутствие сердечно-сосудистых факторов риска (CVRF) традиционно считается низким риском атеросклероза; тем не менее, у людей без CVRF, как в настоящее время определено, все же есть события.
Цели:
Это исследование было направлено на определение предикторов субклинического атеросклероза у лиц без CVRF.
Методы:
Были оценены участники исследования PESA (прогрессирование раннего субклинического атеросклероза) (n = 4 184) без обычных CVRF (n = 1779; 45,0 ± 4,1 года, 50,3% женщин). Свобода CVRF определялась как отказ от курения и отсутствие лечения артериальное давление <140/90 мм рт. Ст., Глюкоза натощак <126 мг / дл, общий холестерин <240 мг / дл, холестерин липопротеинов низкой плотности (ХС-ЛПНП) <160 мг / дл , и холестерин липопротеинов высокой плотности ≥40 мг / дл.Подгруппа с оптимальными CVRF (n = 740) также была определена как имеющая артериальное давление <120/80 мм рт.ст., глюкоза натощак <100 мг / дл, гликозилированный гемоглобин <5,7% и общий холестерин <200 мг / дл. Мы оценили бляшки сонной, подвздошно-бедренной и брюшной аорты, обнаруженные ультразвуком; обызвествление коронарной артерии; биомаркеры сыворотки крови; и образ жизни. Были использованы скорректированные отношения шансов (с 95% доверительным интервалом) и порядковые модели логистической регрессии.
Результаты:
Субклинический атеросклероз (кальцификация бляшек или коронарной артерии) присутствовал у 49 пациентов.7% участников без CVRF. Вместе с мужским полом и возрастом ХС-ЛПНП был независимо связан с наличием и степенью атеросклероза как в группах без CVRF, так и в группах с оптимальным CVRF (отношение шансов [× 10 мг / дл]: от 1,14 до 1,18; p <0,01 для всех ). Наличие и степень атеросклероза также были связаны в группе без CVRF с уровнями гликозилированного гемоглобина.
Выводы:
Многие люди среднего возраста без CVRF страдают атеросклерозом. ХС-ЛПНП, даже на уровне, который в настоящее время считается нормальным, независимо связан с наличием и степенью раннего системного атеросклероза в отсутствие основных CVRF.Эти данные подтверждают более эффективное снижение уровня ХС-ЛПНП для первичной профилактики даже у людей, которые традиционно считаются группами оптимального риска. (Исследование прогрессирования раннего субклинического атеросклероза [PESA]; NCT01410318)
Нормальные уровни холестерина ЛПНП связаны с субклиническим атеросклерозом при отсутствии факторов риска
https://doi.org/10.1016/j.jacc.2017.10.024Get rights и содержаниеРеферат
Предпосылки
Отсутствие сердечно-сосудистых факторов риска (CVRF) традиционно считается низким риском атеросклероза; тем не менее, у людей без CVRF, как в настоящее время определено, все же есть события.
Цели
Это исследование было направлено на определение предикторов субклинического атеросклероза у лиц без CVRF.
Методы
Были оценены участники исследования PESA (прогрессирование раннего субклинического атеросклероза) (n = 4 184) без обычных CVRF (n = 1779; 45,0 ± 4,1 года, 50,3% женщин). Свобода CVRF определялась как отказ от курения и отсутствие лечения артериальное давление <140/90 мм рт. Ст., Глюкоза натощак <126 мг / дл, общий холестерин <240 мг / дл, холестерин липопротеинов низкой плотности (ХС-ЛПНП) <160 мг / дл , и холестерин липопротеинов высокой плотности ≥40 мг / дл.Подгруппа с оптимальными CVRF (n = 740) также была определена как имеющая артериальное давление <120/80 мм рт.ст., глюкоза натощак <100 мг / дл, гликозилированный гемоглобин <5,7% и общий холестерин <200 мг / дл. Мы оценили бляшки сонной, подвздошно-бедренной и брюшной аорты, обнаруженные ультразвуком; обызвествление коронарной артерии; биомаркеры сыворотки крови; и образ жизни. Были использованы скорректированные отношения шансов (с 95% доверительным интервалом) и порядковые модели логистической регрессии.
Результаты
Субклинический атеросклероз (кальцификация бляшек или коронарной артерии) присутствовал у 49 пациентов.7% участников без CVRF. Вместе с мужским полом и возрастом ХС-ЛПНП был независимо связан с наличием и степенью атеросклероза как в группах без CVRF, так и в группах с оптимальным CVRF (отношение шансов [× 10 мг / дл]: от 1,14 до 1,18; p <0,01 для всех ). Наличие и степень атеросклероза также были связаны в группе без CVRF с уровнями гликозилированного гемоглобина.
Выводы
Многие люди среднего возраста без CVRF страдают атеросклерозом. ХС-ЛПНП, даже на уровне, который в настоящее время считается нормальным, независимо связан с наличием и степенью раннего системного атеросклероза в отсутствие основных CVRF.Эти данные подтверждают более эффективное снижение уровня ХС-ЛПНП для первичной профилактики даже у людей, которые традиционно считаются группами оптимального риска. (Исследование прогрессирования раннего субклинического атеросклероза [PESA]; NCT01410318)
Ключевые слова
атеросклероз
ЛПНП-холестерин
факторы риска
Аббревиатуры и аббревиатуры Расчетный фактор риска VF4 GF4
CACF 9000 скорость клубочковой фильтрации HbA 1cгликозилированный гемоглобин
hs-CRPвысокочувствительный C-реактивный белок
HDL-Cлипопротеин высокой плотности холестерин
LDL-Cлипопротеин низкой плотности холестерин
VC
Рекомендуемые статьиЦитирующие статьи (0)
© 2017 Авторы.





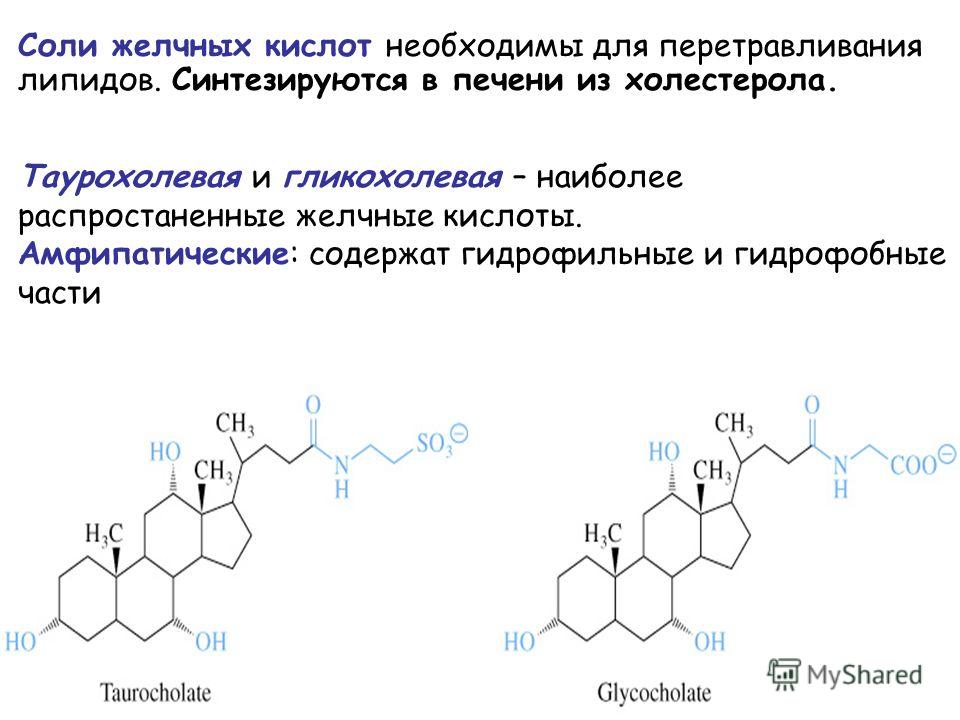
 ЛПВП выполняют противоположные функции «плохого холестерина» — переносят холестерин от клеток обратно в печень. Он либо расщепляется в печени, либо выводится из организма в виде отходов.
ЛПВП выполняют противоположные функции «плохого холестерина» — переносят холестерин от клеток обратно в печень. Он либо расщепляется в печени, либо выводится из организма в виде отходов. 90-1.45 — условный риск
90-1.45 — условный риск